Que faire face à la menace des virus émergents ?
Devant la virulence et la contagiosité de ce virus, les pays atteints ont, dans leur très grande majorité, mis en place des mesures d’urgence de confinement et de dépistage avec en parallèle, une mobilisation des acteurs de santé, dont les entreprises du médicament, pour assurer la meilleure prise en charge possible des patients et la recherche de médicaments et de vaccins en un temps record.
Contexte :
● Les progrès de l’hygiène, l’amélioration de l’assainissement urbain, la découverte des antibiotiques et la mise en place de programmes de vaccination à large échelle ont permis de faire progressivement reculer la mortalité par maladie infectieuse dans les pays développés, en dépit de la multiplication de foyers infectieux dans le monde.
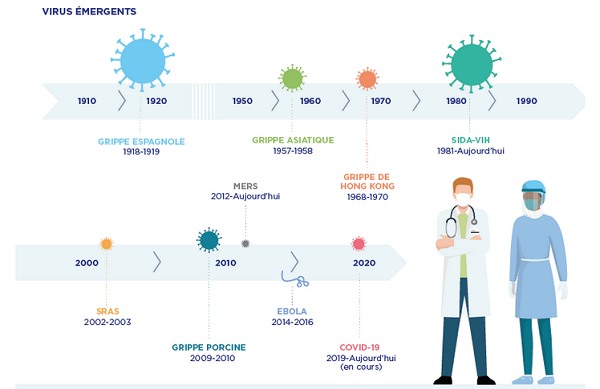
● L’irruption du VIH en 1981, les pandémies successives de grippe aviaire, les épisodes Sras (Syndrome respiratoire aigu sévère), MERS (Middle East Respiratory Syndrome ou syndrome respiratoire du Moyen-Orient) ou encore Ebola avaient cependant montré que la menace était toujours présente, ce que vient de confirmer la pandémie mondiale due au coronavirus SARS-CoV-2, qui s’est propagée de manière exponentielle de Wuhan, en Chine, au monde entier en l’espace de trois mois.
● Dans le cas d’une infection virale aiguë, comme la grippe ou le Covid-19, la maladie et sa transmission résultent d’un équilibre entre la production de virus et l’intensité de la réponse immune.
Autrement dit, les malades les plus graves sont ceux chez qui le virus est le plus abondant. Ce sont aussi les plus contagieux et ceux qui ont la plus faible sécrétion d’anticorps.
Inversement, les malades les moins graves ont plus d’anticorps, moins de virus et sont moins contagieux.
Enjeux :
Empêcher la propagation du virus
● La propagation rapide d’une maladie virale ou son maintien à l’état endémique (présence de l’infection de manière permanente et chronique) dépendent à la fois de la nature du virus, de l’environnement dans lequel il évolue et de l’état d’immunité de la population touchée.
En effet, pour qu’une maladie se développe rapidement au sein d’une population, il est nécessaire qu’une partie des individus la composant soient sensibles au virus.
● Le virus de la rougeole, par exemple, qui contamine certains enfants des pays développés tous les ans, n’a aucune chance de provoquer une épidémie, puisque près de 90 % des enfants de ces pays sont vaccinés.
● En l’état actuel des recherches, il n’existe aujourd’hui aucun vaccin contre le coronavirus SARS-CoV-2, ni aucun antiviral efficace à l’image des traitements (tri et quadrithérapies) mis au point contre le virus du VIH.
● Les pays touchés par la pandémie ont donc adopté des mesures strictes de confinement afin de tenter de juguler la propagation du virus.
Analyser et comprendre le virus
● Pour faciliter la mise au point de vaccins et de médicaments antiviraux, il est primordial de connaître la biologie du virus.
● Ce que l’on sait du SARS-CoV-2 : c’est un virus à ARN, une version en quelque sorte simplifiée de l’ADN, dont le génome comprend une dizaine de gènes.
Les protéines de surface (S) qui couronnent l’enveloppe des particules virales sont celles qui permettent au virus de s’accrocher aux cellules pour les infecter.
● Le génome du virus SARS-CoV-2 a été disponible quelques jours seulement après la notification de l’épidémie chinoise à l’Organisation mondiale de la santé (OMS), le 31 décembre 2019.
Son génome présente 79 % de similitude avec celui du virus SARS-CoV-1 responsable du Sras.
● La clé d’entrée du virus dans nos cellules est la protéine S, et sa fixation passe par le récepteur ACE2.
La protéine S du SARS-CoV-2 présente 76 % de similitude avec celle du virus SARS-CoV-1, mais son affinité pour le récepteur ACE2 est plus élevée, ce qui pourrait expliquer pourquoi le nouveau coronavirus est plus contagieux et plus transmissible que le SARS-CoV-1.
Organiser le dépistage
● Actuellement, seuls des tests biologiques, dits PCR, permettent de détecter la présence du coronavirus.
● Le test PCR est un test non invasif. Son objectif est de détecter un brin d’ARN appartenant au coronavirus SARS-CoV-2 à l’origine du Covid-19.
Pour confirmer ou infirmer la présence du virus, on prélève des cellules nasales profondes.
● En cas d’infection, ces tests PCR, qui détectent la présence du virus, donnent un « instantané » d’une situation qui évolue rapidement.
En cas d’épidémie active et sans protection stricte, on peut avoir un test négatif un jour et se contaminer le lendemain. Inversement, on peut avoir un test négatif, alors qu’il était positif auparavant, puisque les tests se négativent au plus tard deux à trois semaines après la guérison, et sans doute bien avant dans la plupart des cas.
De plus, pratiqués à grande échelle sur un prélèvement rhino-pharyngé par voie nasale, ces tests peuvent passer à côté du virus, parce que ce dernier est peu abondant en dehors du poumon ou que le prélèvement n’a pas été correctement effectué.
● En conséquence, les tests sont très utiles, mais ils ne constituent pas une barrière de protection absolue pour contenir l’épidémie.
Une stratégie d’isolement ciblé des porteurs identifiés par test PCR nécessiterait des tests fréquents et répétés pour suivre la dynamique de l’épidémie. C’est possible au tout début pour suivre les chaînes de transmission, mais quand l’épidémie est installée, c’est complexe du fait de sa propagation rapide.
● On peut alors tracer les infections guéries, même tardivement, par des tests qui ne mesurent pas le virus directement, mais les anticorps que l’organisme produit en réponse à l’infection.
Ce sont les tests sérologiques, c’est-à-dire par prélèvement sanguin, qui permettent de savoir si on est immunisé à la suite d’une infection guérie.
Car, dans une infection virale aiguë, comme la grippe ou le Covid-19, l’apparition des anticorps produits par la réponse immunitaire de l’hôte accompagne la disparition du virus et la guérison.
Le virus disparaît ou est en quantité trop faible pour être contagieux.
Nos Actions :
Trouver un vaccin
● En multipliant les pistes de recherche :
- En seulement trois mois, de nombreux centres de recherche, start-up et entreprises du vaccin ont exploré plusieurs pistes thérapeutiques de vaccins.
Les trois vaccins les plus avancés proposent tous une approche différente :
1. Un premier vaccin est développé par l’Institut de biotechnologie de Beijing. Il est composé d’un vecteur viral, un adénovirus de type 5 modifié génétiquement pour exprimer la protéine de surface du SARS-CoV-2. D’après le rapport de l’OMS, c’est le candidat le plus avancé. Les essais cliniques de stade 2 démarrent en avril 2020.
2. Un deuxième vaccin est conçu par Inovio Pharmaceuticals, une société de biotechnologie américaine. Cette dernière a opté pour un vaccin à ADN.
3. Un troisième candidat vaccin est mis au point par Moderna Therapeutics, une start-up installée près de Boston, aux Etats-Unis. Il a été le premier à commencer les essais cliniques et il a obtenu le 12 mai 2020 l’autorisation de la FDA de commencer les essais cliniques de phase II. Il contient des ARN messagers créés en laboratoire pour reproduire la protéine de surface du coronavirus, une fois traduits et arrivés dans la cellule.
- D’autres candidats vaccins proviennent du CEPI (Coalition for Epidemic Preparedness Innovations), une association internationale à laquelle collaborent des organisations publiques, privées, civiles et philanthropiques, avec pour objectif de développer des vaccins contre les épidémies futures. Au premier trimestre 2020, le CEPI finançait déjà huit projets de vaccins contre le SARS-CoV-2, lesquels incluaient des vaccins recombinants, des vaccins protéiques et des vaccins à base d’acides nucléiques.
- En attendant les vaccins, une autre solution prometteuse consiste en la méthode éprouvée utilisée contre la rage (sérothérapie passive) : injecter le sérum de personnes guéries ou des anticorps antiviraux capables de neutraliser le virus. Elle est réservée aux cas les plus graves. Des essais ont été pratiqués avec des résultats encourageants.
● En accélérant les phases de développement et de production :
- Les entreprises du vaccin s’associent pour accélérer la mise à disposition d’un vaccin en combinant leur savoir-faire technologique et de production.
- Au total, on comptait 150 candidats vaccins à l’étude dans le monde contre le coronavirus en avril 2020.
Rechercher des antiviraux efficaces
● L’une des principales pistes est le repositionnement de médicaments ou l’étude de médicaments mis au point lors de l’épidémie Ebola.
● Les entreprises du médicament participent à de nombreux essais cliniques afin de trouver des traitements contre le coronavirus.
Un article paru dans la revue JAMA, le 2 avril 2020, avance ces chiffres :
- 351 essais cliniques contre le coronavirus sont recensés sur le site clinicaltrials.gov ;
- 291 essais sont fléchés spécifiquement Covid et 109 concernent des médicaments ;
- parmi ces essais, 11 sont en phase IV, 36 en phase III, 36 en phase II (certains essais ne précisent pas les phases de développement).
● Parmi les médicaments les plus avancés en termes de repositionnement : le lopinavir, la ribavirine, l’oseltamivir et l’umifenovir.
● D’autres médicaments spécifiquement développés pour lutter contre le virus Ebola sont étudiés activement : le remdesivir et le favipiravir.
● Enfin, un médicament anti-inflammatoire issu d’une biotech française ABIVAX a obtenu le feu vert de l’ANSM et du Comité de protection des personnes (CPP) pour démarrer des essais cliniques de phase 1. Il permettrait de prévenir et de traiter les cas graves de détresse respiratoire provoqués par le COVID-10.
Assurer l'approvisionnement de médicaments essentiels
● Face à une demande exponentielle de certains médicaments – les anesthésiques en particulier, dont la demande a augmenté de quelque 2 000 % –, les entreprises du médicament se coordonnent avec les autorités de santé pour anticiper les risques de rupture et trouver des solutions efficaces pour approvisionner les services de réanimation des hôpitaux.
Assurer la continuité de la production de tous les médicaments
● Les entreprises du médicament se mobilisent également pour assurer la production des autres médicaments pour tous les patients, indispensables à la prise en charge des malades atteints de cancers, de maladies rares, cardiovasculaires, de diabète…
Pour consulter la fiche dans son intégralité :
https://www.leem.org/100-questions/que-faire-face-la-menace-des-virus-e…

